90歲邢奶奶患心臟病、三高、慢性貧血、耳朵重聽,去年跌倒造成右下肢疼痛酸麻,逐漸難以行走,前往2家醫學中心看診,醫師都考量她年事已高,請她復健,不要手術,但幾個月下來復健無效,只能坐輪椅,她和兒子商量後仍決心開刀,最後由衛福部彰化醫院脊椎神經外科主任賴肇康聯合多科醫師會診後,進行微創脊椎手術。
#骨質疏鬆
近年來疫情影響,居家辦公、在家活動機會增加,戶外活動減少,導致許多人腰酸背痛、下肢麻木無力而上門求診。醫師指出,不良姿勢及欠缺身體肌肉訓練,常常是退化、骨質流失的潛在危險因素。若能夠適當調整生活習慣及鍛鍊核心肌群,能減少疼痛及就醫的機會,也降低到院感染風險。
近年掀起的氣泡水熱潮,不僅商店架上琳瑯滿目,許多家庭也添購氣泡水機在家中自製,免去不環保的寶特瓶,又能多喝水,在炎炎夏日成了補充水份的新選擇,許多人都喜歡氣泡水,比起白開水多了微酸味道和氣泡的清爽口感。
過去幾個月以來,台灣COVID-19確診個案愈來愈多,老人與幼童仍舊是這一波高風險關注的重點,從每日中重症與死亡的個案來看,60歲以上老人,以及沒有打滿3劑疫苗的個案,還是佔中重症案例當中最大比例。
骨質疏鬆是許多年長者都會遇到的問題,其中鈣與維他命D的補充劑是一般人常見預防骨質疏鬆的方式,但是根據最新研究卻顯示,若本身有主動脈狹窄(Aortic Stenosis)問題,卻同時補充鈣加上維他命D,反而可能增加致死風險,到底是怎麼回事?讓我們一起來了解看看吧!
(優活健康網新聞部/綜合報導)一名老太太由兒子推著輪椅來看診,表示上個月跌倒導致右腳的股骨頸骨折,雖已經由手術處理好,但骨科醫師告知有嚴重的骨質疏鬆症,檢測報告顯示各個部位的骨質密度幾乎都是-2.5、-2.7,甚至有到-3的程度。其實幾年前就已發現老太太有骨質疏鬆,也有定期到骨科打骨質疏鬆症針、補充鈣片和維他命D3,但骨質密度進步成效並不好。因此這次骨折之後,才希望可透過中醫調理來幫助骨質的生長。杏儒中醫診所院長中西醫師蔡易昌表示,人體的骨量大約在20~30歲會達到最高峰,之後會隨著年紀會逐漸減少,持續性的骨密度減少,造成骨頭越來越脆弱,容易造成骨折,這就是骨質疏鬆症。在美國,每年大約有2,000萬人受到骨質疏鬆症的影響,其中有130萬人造成骨折。而在台灣,根據統計顯示,超過55歲以上的人發生骨折,大部分都和骨質疏鬆整有關。有一項統計更顯示,台灣65歲以上的婦女,發生脊椎壓迫性骨折率大約有20%,男生則為12.5%,如果以骨質密度狀況推估,停經後婦女骨質疏鬆症的盛行率約為30%。哪些人是骨質疏鬆的高危險群呢?1. 停經後的婦女、或是60歲以上的男性。2. 相關疾病,例如:副甲狀腺亢進、甲狀腺亢進、生殖腺官能不足、糖尿病等內分泌疾病;慢性腎衰竭、肝病、吸收不良症候群、慢性阻塞性肺病、風濕性關節炎、惡性腫瘤等等。3. 使用藥物,例如:類固醇、巴比妥酸鹽、肝素等等。4. 生活習慣,例如:抽菸、喝酒、愛吃重口味食物、不愛運動、過度防曬。蔡易昌說明,在古代中醫並沒有「骨質疏鬆症」這個病名,其依症狀及部位不同,分屬於「骨痿」、「骨痺」、「骨枯」、「骨極」、「骨縮」等範疇,在中醫上與肝脾腎的臟氣虛衰相關。在中醫古籍黃帝內經《素問.痿論》提到:「腎氣熱,則腰脊不舉,骨枯而髓減,發為骨痿。」提示熱邪腎虛是相關的病因。而《素問.痺論》提到:「骨痹不已,復感於邪,內舍於腎。腎痹者,善脹,尻以代踵,脊以代頭。」描述了骨痺的相關症狀。隋朝太醫博士巢元方所著的《諸病源候論.虛勞病諸候》則說:「骨極,令人酸削,齒苦痛,手足煩疼,不可以立,不欲行動。」說明利用辨證治療應區別虛寒、實熱體質。又指出「虛寒者,證見為腰背痛,無法久立,屈伸不利,面腫而垢黑,發墮齒槁,或四肢常冷等。實熱者,證見為牙痛腦痛,耳鳴面黑,手足疼痛,大小便不通等。」到了宋朝的著名醫書《扁鵲心書》則提到:「諸骨皆枯,漸至縮短。」也就是現代人所知道的年紀大的人骨質流失造成身高變矮的變化。骨頭的發育、生長、強度,與腎氣強弱有密切關係蔡易昌表示,中醫認為「腎主骨生髓」,骨頭的發育、生長、強度,都和腎氣的強弱有密切的關係。飲食的水穀精微均依賴脾臟的運化與輸佈,若脾臟功能不好,氣血生化不足,則筋骨與肌肉因無法獲得滋養而容易導致衰痿。此外,肝有藏血功能,若肝血不足,則筋肉容易拘孿、不利於關節屈伸活動,也會因為氣血不足而影響骨質的生成。蔡易昌強調,中醫裡骨質疏鬆症即應調理肝、脾、腎三臟的臟氣,其中又以腎氣調理最為重要。臨床上會依照體質不同加以不同治療,常見者如肝腎虧損型、脾腎陽虛型、氣滯血瘀型、氣血不足型、脾胃氣虛型、腎陰不足型等。此外,也會以專病專用為原則,加上促進骨質生長的藥物,配合引經帶路不同的藥引,可達到事半功倍的效果。經過半年的中醫調理,老太太於回診時所提供的最新骨質密度檢測表顯示,原本骨密度-3部位已經改善到-2.1、-2.5部位已經進步到-1.9,也一併改善了老太太的精神及體力。(文章授權提供/杏儒中醫診所)
(優活健康網記者馮逸華/綜合報導)骨質疏鬆症是一個「無聲的疾病」,雖然一般民眾普遍認知度高,卻鮮少主動篩檢,更對骨折風險毫無警覺;直到意外跌倒骨折就醫,才發現已罹患骨質疏鬆症,嚴重更可能導致失能臥床,喪失生活自理能力。依國民健康署調查顯示,65歲以上銀髮族,骨質疏鬆症為常見慢性病第4名,且伴隨年紀增加,骨質疏鬆症患者人數也隨之增加。成功大學附設醫院骨科病房主任戴大為表示:「全台約有130萬名民眾罹患骨質疏鬆症,僅有20至30萬人接受骨鬆治療。建議極高骨折風險族群,要具備先促進骨質生成以提升骨質密度、再減少骨質流失的觀念,配合持續回診接受治療,讓自己可以保有行動力自在生活,遠離骨折風險。」 骨鬆患者7大指標揪出極高骨折風險族群根據2021年台灣成人骨質疏鬆症防治之共識及指引,若骨質疏鬆症患者符合下述其中一個條件,則為極高骨折風險族群: 骨密度T值低於-3.0 最近12個月內發生骨鬆性骨折 接受骨質疏鬆症治療中仍發生骨折 有多發性骨鬆性骨折 服用對骨骼損傷藥物發生骨折,如長期類固醇 跌倒風險高或有傷害性跌倒病史的患者 FRAX骨折風險極高患者,如10年主要骨質疏鬆性骨折風險>30%、髖關節骨折風險>4.5%(註:FRAX為世界衛生組織所開發的骨折風險評估計算公式,線上計算請見連結)戴大為建議,骨質疏鬆患者比對上述條件,若7項中「有符合1項」即為極高骨折風險族群,患者可主動與醫師討論合適的治療療程。骨鬆治療藥物趨完善,骨質生成與抑制流失雙管齊下戴大為說明,治療骨鬆主要可分為「減少骨質流失」及「促進骨質生成」2大類藥物,前者為抑制蝕骨細胞作用,以防止骨質過度流失,過往以此類藥物治療為主。然而,現今骨鬆藥物在健保給付已更為完整,研究顯示,先使用促進骨質生成藥物,快速增加骨密度,後續再使用減少骨質流失藥物,可維持骨密度、降低骨折風險。特別對於極高骨折風險患者,雙管齊下,可達到更好的治療效果。婦5年脊椎骨折斷5次!骨質生成助恢復行走戴大為分享病患案例:一位72歲王姓婦人6年前因跌倒造成髖部骨折,接受骨質疏鬆症治療後隔年中風,行動不便導致骨質流失更快速,5年間脊椎接續斷了5次,今年6月轉院進行骨密度檢查發現T值為-3.9,為極高骨折風險族群。經醫師團隊討論後,建議病患使用促進骨質生成藥物治療,目前療程已完成半年左右,婦人從原先無法站立,至今已能靠助行器走路,並無再發生其他部位骨折。但仍需定期回診並遵從醫囑、持續接受骨鬆治療。「對於有極高骨折風險的骨鬆患者而言,最重要的還是持續治療不中斷,只要遵循醫囑,骨鬆是可以被治療的。」戴大為提醒:目前健保給付有不同的促進骨質生成藥物可提供患者選擇,建議患者與主治醫師討論自己的病況是否適用;在完成促進骨質生成藥物療程後,也需共同擬定後續治療方案,並遵從醫囑持續治療,才能有良好治療效果,有效避免骨折再次發生。
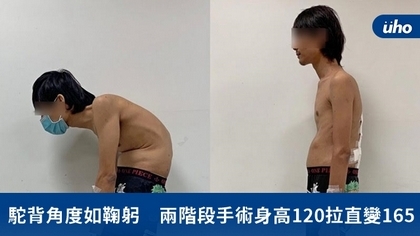
(優活健康網記者黃苡安/綜合報導)27歲的外籍移工巴納瓦4年前來台工作,由於需長時間前彎,他開始腰痠背痛,駝背情況越漸明顯,脊椎前彎的角度大到110度,食行坐臥都無法挺直腰桿,只能維持鞠躬的姿勢。變形的椎骨甚至壓迫腸胃,導致他無法好好進食,體重下降,營養不良及嚴重缺鐵性貧血。經檢查為僵直性脊椎炎,醫師以「兩階段經椎弓根截骨手術」矯正他的嚴重駝背。脊椎變形大於100度 只做一次手術仍有殘餘駝背僵直性脊椎炎好發於年輕男性,患者若是維持同一個姿勢過久,就會導致脊椎僵硬,不易活動,但台灣醫療發達,鮮少有患者延誤至脊椎角度超過100度。而外籍移工的身分使巴納瓦不方便在台花費太多錢就醫,加上對疾病不了解,使得病況延誤,演變成胸腰椎嚴重駝背畸形。台北慈濟醫院骨科醫師曾效祖指出,通常小於70度的駝背變形可透過一次性的「經椎弓根截骨手術」治療脊椎變形,但對於像巴納瓦般大於100度的患者,因預期矯正量大,所以採兩階段手術,分別在不同的位置截骨,以避免只做一次手術矯正不足,仍有殘餘駝背的後遺症。此種脊椎截骨手術不僅難度高,而且可能有大出血及神經損傷的危險性,因此術前準備極為重要。醫療團隊先調整巴納瓦的營養狀態並輸血,矯正原本僅有3.7 gm/dl的血紅素(正常的成年男性數值為13-18gm/dl)至安全範圍,並於術前一天至手術室模擬,確定患者在手術檯上的擺位不會壓迫眼睛與頸部脊椎後,手術當天醫師從背後開刀,先在第一腰椎後方避開神經將脊椎骨截斷,將脊椎扳直後,再以螺釘固定。十天後再次進入開刀房,於第四腰椎做二次截骨及矯正。經過兩階段手術後,巴納瓦終於挺直腰桿,而他的身高也從120公分回到165公分,營養和胃口也恢復正常,平安出院。年長者駝背不適用此術 一般僵直性脊椎炎僅需在風濕免疫科治療並非所有駝背都要手術治療,曾效祖表示,不同於年長者駝背,僵直性脊椎炎的駝背屬僵硬性駝背,患者從事任何活動都會維持同樣姿勢;而年長者駝背多是肌肉無力、骨質疏鬆造成,平躺、靠牆時背部仍能打直;考慮到手術規模及危險性,年長者的駝背大多不適用此種手術方式。曾效祖亦提醒,沒有身形問題的僵直性脊椎炎患者在風濕免疫科追蹤治療即可,但若出現關節、駝背等骨科併發症,就需到骨科檢查,評估手術的必要性。
地址:台北市中山區長春路328號7樓之2
廣告合作:[email protected]
廣告合作:[email protected]
Copyright © www.uho.com.tw All Rights Reserved By 優活健康股份有限公司
Menu