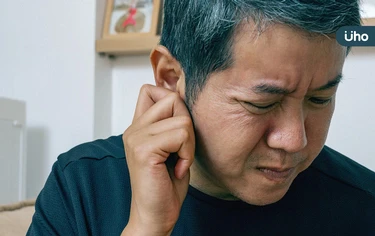
一名48歲上班族近日清晨起床時,驚覺右耳「彷彿被關掉」,聲音突然消失,並伴隨持續性耳鳴。他原以為只是感冒或洗澡進水所致,拖至傍晚才就醫,經檢查確診為右耳重度突發性感音神經性聽力損失,俗稱「耳中風」。所幸就醫時程尚早,經藥物治療,並依醫囑安排聽力評估與輔具介入後,聽力已逐步獲得改善。
#暈眩
中耳炎是耳朵裡的感冒?中耳炎是受到病毒或細菌感染所引起的中耳腔發炎,常見症狀有耳痛、耳鳴、耳朵流膿、中耳積水等,只要及早發現、好好治療,多數中耳炎都能痊癒。《優活健康網》整理中耳炎的相關衛教知識,包括中耳炎類型、症狀、好發族群、舒緩、治療與預防。
55歲陳小姐從事業務工作,某日聯絡客戶時右耳突然聽不見電話那頭的聲音,換到左耳卻又可以正常的聽到聲音。後續,她趕到仁愛長庚合作聯盟醫院耳鼻喉科求診,做完聽力檢查發現是「突發性耳聾」,於是趕緊住院治療,醫師經評估後安排高壓氧治療,所幸,經過治療後,終於恢復在生活中較常使用的低頻區聽力,回歸正常生活。
現代人生活壓力大,出門旅遊成為紓壓的方式之一,然而部份旅行者卻身受暈車、暈船之苦,感到暈眩、噁心、反胃⋯⋯還沒到目的地就已經敗壞興致。《優活健康網》整理暈車的常見問題,包括為什麼會暈車?暈車有哪些症狀?哪些人容易暈車?並分享暈車緩解法以及暈車藥的服用方法,讓你出遊不再怕暈車。
當颱風來襲時,我們的身體不僅要面對狂風暴雨,還需應對潛在的健康威脅。隨著氣壓驟降和氣溫急劇變化,呼吸道與心血管疾病的風險大增,甚至恐懼與焦慮感也會加重。《優活健康網》特摘此篇,日本研究揭密低氣壓對人體的「隱形攻擊」。了解颱風帶來的健康影響,學會3招應對,能讓我們更好地保護自己,在颱風季節裡保持健康。
地震過後,大家會時不時會覺得地板晃晃?不少民眾這幾天都搞不清楚是幻覺,還是真的有地震。這些實際上沒有地震發生,卻讓人體會到仿若地震的搖晃感,進而產生地震的錯覺,稱為「地震後頭暈症候群」。除了容易暈眩者易出現此頭暈症狀,平衡功能也與此相關,因此常容易暈車、暈船者,也可能有較高的機率出現假性地震。而容易焦慮、緊張、壓力大的族群,因容易影響自律神經的交感神經,這類人除了容易暈眩,也常見有亢奮、食慾不振、噁心、胃部不適等問題,暈眩只是其中一項。 氣溫變化大,勞累壓力大, 易發作「眩暈症」 ,與「肝、脾、腎」三臟失衡有關 頤鳴堂中醫診所院長康涵菁表示從中醫辨證觀點,眩暈的病位在頭竅,主要與「肝、脾、腎」三臟的陰陽氣血偏盛偏衰有關,發病原因不外乎情志失調、飲食所傷、風寒外感和勞倦過度等,故傳統中醫有「諸風掉眩,皆屬於肝」、「無痰不作眩」、「無虛不作眩」等說法。 眩暈症主要分四類證型1. 時常飲食不節,喜食甜食厚味油膩,不忌冰品冷飲的「痰濕中阻」證。2. 平素體弱常感冒,月經量過多貧血的 「氣血不足」證。3. 老年人或長期熬夜生活不正常的 「肝腎陰虛」證。4. 工作壓力大、脾氣暴躁、有高血壓者的 「肝陽上亢」證。 平日多飲用通竅天麻茶飲「天麻菊花陳皮茶」、「天麻熟地丹參茶」預防眩暈 康涵菁中醫師說明「痰濕中阻」及「肝陽上亢」實證患者飲食宜清淡,少吃烤、炸物油脂肥厚之品。不吃辛辣刺激品,如煙、酒、辣椒等以免生痰火,宜多吃新鮮蔬果等。平日可多飲用「天麻菊花陳皮茶」:天麻三錢,菊花一錢,陳皮一錢半錢,1000cc水,水滾後先煮天麻、陳皮約十分鐘關火,再加入菊花加蓋悶十分鐘,去渣取汁飲用。 「肝腎陰虛」及「氣血不足」虛證患者飲食宜多樣均衡營養,以瘦肉、雞蛋、雞湯清補為宜,忌食生冷。平日可多飲用「天麻熟地丹參茶」: 天麻三錢,熟地兩錢,丹參兩錢,1000cc水,水滾後放入藥材煮約十五分鐘,去渣取汁飲用。 如何舒緩頭暈?按壓穴位、放鬆肩頸 康涵菁中醫師建議發作時用拳頭按揉暈聽區,也就是耳尖直上1.5公分處、向前及後延伸各2公分的區塊,可放鬆緊繃的筋膜,減緩頭暈。也可以按壓翳風穴以及耳朵周圍,常搓揉拉耳朵,以及放鬆頸部與頭部筋膜都有緩解的作用。除了按摩穴位肩頸,康涵菁中醫師提醒,還有一定要有充足的睡眠,眩暈的狀況才會獲得改善喔。
經常頭暈、想吐甚至天旋地轉嗎?暈眩是許多疾病的症狀之一,其實會造成暈眩的原因很多,暈眩很容易被聯想到是不是腦部發生問題,最好要找到造成暈眩的真正原因,才能對症下藥。以下分享暈眩症的原因、症狀和治療方式,以及中醫解暈止吐的秘訣,讓民眾可以對抗暈眩。
花蓮今天上午7時58分傳出芮氏規模7.2強震,全台有感災情頻傳,震央更有至少2棟大樓倒塌傾斜,突如其來的大地震及餘震連續不斷,讓許多民眾惶惶不安,心理上甚至陷入防衛、警戒狀態。醫師指出,地震後,有些人會出現失眠、恐懼等焦慮症狀,也可能導致大腦受到影響,身體常會感覺到不明搖晃、暈眩等「假性地震」現象⋯
地址:台北市中山區長春路328號7樓之2
廣告合作:[email protected]
廣告合作:[email protected]
Copyright © www.uho.com.tw All Rights Reserved By 優活健康股份有限公司
Menu