(優活健康網記者林奐妤/綜合報導)1名10歲男童搭車時坐副駕駛座,車禍時左眼受安全氣囊劇烈撞擊險失明,送急診經眼科醫師藥物治療後,所幸恢復原來視力。呼籲家長,別讓12歲以下孩童坐在汽車前座。劇烈外力撞擊 造成眼角膜水腫、眼球出血羅東博愛醫院眼科主任陳楹樺表示,劇烈外力撞擊導致男童左眼角膜嚴重水腫、左眼球內前房出血,左眼視力不到0.01,經藥物治療與休養,右眼角膜損傷3天後已痊癒,右眼視力也恢復至原本視力1.0,左眼視力則在眼角膜水腫慢慢消除後,視力才於10天後回升至0.7,未來還需長期追蹤。根據統計,「交通事故」蟬聯兒童死傷原因的第1位,發生比例最高的是自小客車事故,加強家長們對於孩子的乘車安全意識是關鍵。年假即將到來,家長帶孩子返鄉、出遊,面對高速公路的速度快、車輛動力大,父母親更應注意孩童乘車安全,避免讓孩子身陷危險。前座安全氣囊彈開力道有可能對兒童造成嚴重傷害。勿抱孩子坐前座 遇車禍孩子恐拋出車外羅東分局開羅派出所所長曾偉豪表示,根據國外實驗證明,10公斤重的兒童在時速40公里的車上遭到正面衝擊時,兒童將瞬間產生 30倍(約300公斤)往前衝的力量,如果父母抱著孩子坐在前座,即使再強壯的手臂,也無法抱住孩子,兒童可能瞬間拋出車外,或撞上擋風玻璃。依法規定,4歲至12歲或體重為18公斤至36公斤兒童不得坐在汽車前座,應坐於車輛後座並妥善使用安全帶。若小朋友繫安全帶會勒到脖子或是坐下後身體會滑離座位,建議使用可調整高度的安全帶或坐於貼有經濟部標準檢驗局合格標章的安全座椅。
#失明
(優活健康網新聞部/綜合報導)糖尿病是現在全世界的流行病,在台灣,有將近二百萬人罹患糖尿病,其中有95%的患者是第二型糖尿病。糖尿病年輕化趨勢 你我不可忽視糖尿病的年輕化與日常追蹤照護也是需要被重視的議題,陳宏麟院長表示,根據健保署資料統計,台灣糖尿病人口,在過去10年中,20歲以下及20至40歲患者人數增加11%及32%;飲食習慣及生活作息不正常,都是造成腎臟病變甚至糖尿病的因素之一。慢性病症狀發生緩慢,開始的時候總是不易覺察,日常的自我健康管理及定期健康檢查更顯得非常重要。吃多、喝多、尿多 建議及早注意血糖控制糖尿病的可怕之處在於後期可能出現的慢性合併症,包括視網膜病變、腎臟病變、神經病變以及動脈硬化症;一旦病情控制不佳,易引起心臟病、中風,還會造成眼睛、腎臟、下肢血管等併發症,甚至造成失明、洗腎和截肢。糖尿病前兆包含吃多、喝多、尿多等症狀,除此以外,若莫名感到疲勞、倦怠、體重不明原因下降,建議及早尋求專業醫療協助並注意血糖控管。自我血糖監測 選擇血糖機精準最重要對於選購血糖機,陳宏麟醫師強調,除了必須要有衛福部的醫療器材許可證外,最重要的就是精準度,可參考全球業界指標ISO 15197:2013標準;醫師也提醒,方便使用、數字清楚、採血量少、檢測快速、可二次採血等指標,也是選購血糖機的可參考條件。糖尿病需要全家人一起對抗,家人的關心與陪伴,是患者很重要的力量。只要調整好心態,樂觀面對,聽從醫師指示接受治療,定期自我血糖監測,患者也可以與糖尿病和平共處,並擁有良好生活品質。(文章授權提供/健康醫療網)
(優活健康網記者徐平/綜合報導)近視年輕化正在發生!台灣都市地區高達9成的小孩有近視,且年紀越輕近視比例越高,小朋友的近視如未能控制而惡化,可能導致高度近視引發黃斑部出血,甚至增加視網膜剝離機率,即使治療後,視力仍可能受損而影響學習。小朋友的高度近視引起併發症恐失明成大醫院眼科部醫師蕭淑方表示,從1983年到2000年,7歲小朋友的近視率由5.8%升高到21%。高度近視不但會引發視網膜變性、視網膜剝離、視網膜裂孔、黃斑部退化、白內障、青光眼等眼睛的併發症,嚴重的需要開刀治療,甚至可能導致失明。預防近視主要方法包刮點散瞳劑、戴角膜塑型片。散瞳劑副作用包括畏光、看近時會視力模糊,也可能增加眼睛水晶體、視網膜對紫外光的暴露造成加白內障與黃斑部病變。因此,長期點散瞳劑的小朋友外出要記得遮陽,以排除畏光與紫外線暴露的副作用。無法定期點散瞳劑的患者可使用角膜塑型片蕭淑方醫師特別指出,對於無法配合定期點散瞳劑且近視速度增加很快的小朋友,會推薦使用角膜塑型片。若出現紅腫、刺痛、癢等副作用,也要記得停戴鏡片立刻回診,才能確保靈魂之窗的健康。
(優活健康網記者徐平/綜合報導)糖尿病患的眼睛疾病,除了老花眼、白內障外,最容易被忽略的即是「糖尿病性黃斑部水腫」。現年77歲的李太太曾是蛙式國手, 20年前迷上含糖飲料,一天都要喝上2、3罐。李太太罹病後除了飲食控制、維持運動習慣,在確診後第5年左眼也開始出現視力模糊的情況,經檢查後才確診為「糖尿病性黃斑部水腫」。糖尿病患失明率為一般人的25倍臺北市立聯合醫院中興院區副院長蔡景耀醫師表示,經過幾次的雷射與眼內注射治療後,視力已有進步。蔡醫師進一步說明,視網膜是眼睛主要的感官組織,且黃斑部又位於視網膜中心,佈滿許多微細血管。糖尿病會增加微血管管壁的通透性,一旦通透性增加,血管中的血漿不正常滲漏至視網膜中,就會造成黃斑部水腫。台中榮民總醫院院長許惠恒醫師說明,糖尿病併發症與罹病時間有關,據統計,糖尿病患失明率為一般人的25倍,患病20年以上,近8成患者會出現糖尿病性視網膜病變,而其中又有2成患者可能患有糖尿病性黃斑部水腫。糖友防盲 「護眼網App」雲端照護好方便若是糖尿病患出現視力模糊、中心視線有黑影,很可能是黃斑部有積水的情形,若不儘早前往眼科檢查,最終可能走向失明。「糖尿病性黃斑部水腫」在眼科是糖尿病患致盲的主要疾病,因應智慧型手機的普及,眼科醫療團隊首創「護眼網App」,將糖友每日監測血糖的概念,結合到視網膜的檢測,患者不須往返醫院,就能輕鬆檢測視力。
(優活健康網記者徐平/綜合報導)忽視皮膚癌術後追蹤,病灶入眼竟連眼球都不保!79歲的陳先生10年前罹患皮膚癌,由於病灶在右眼旁,加上中風後沒有積極追蹤,日前因癌細胞侵犯右眼球,眼球潰爛,右眼球甚至完全失明。為避免癌細胞轉移腦部,完整清除癌細胞,醫師決定摘除整個右眼球,再進行外觀重建。陳先生一個人住在養護之家,日前送到彰化醫院時,整個右眼潰爛失明,血液腫瘤科醫師評估患者年紀大,化療風險高,若進行電療,連左眼也將會被放射線散射影響,如此將兩眼全盲,因此只剩下手術切除一途。如果不接受手術,一旦癌細胞轉移到腦部、肺部會更危險,於是將他轉介整形外科手術。 衛福部彰化醫院整形外科醫師呂明川表示,右眼球摘除並清除癌細胞後,患者面部呈現下陷缺損,一般患者會以大腿取肉進行顯微手術,但老先生病況不佳,恐無法負荷全身麻醉的手術,因此醫師才以頭部右上方的顳肌皮瓣轉移手術填補右眼缺損,再取前額皮瓣重建外部。 癌症術後追蹤即為重要,此名患者獨居養護機構恐為延誤就醫的原因之一。呂明川醫師強調,若老先生能持續追蹤皮膚癌是否復發,一發現癌細胞擴散就馬上處理,切除範圍或許不用那麼大,眼球或許還未被侵襲而得以保住。醫師提醒,癌症術後持續追蹤是必要此個案顯示不管是手術切除癌細胞或進行化療、電療,都必須做好後續的定期追蹤。
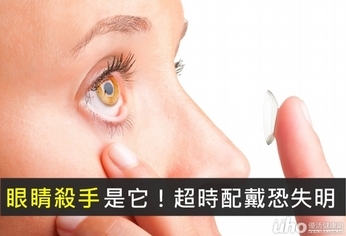
(優活健康網新聞部/綜合報導)台灣人普遍超時戴隱形眼鏡,依據建議每日配戴隱形眼鏡時間不應超過8小時,且依據個人作息不同,配戴時間更應有所調整,民眾若超時配戴,輕微時感覺角膜缺氧或眼睛乾澀,嚴重時更會產生刺痛、紅腫發炎等症狀,倘若在角膜嚴重發炎時持續配戴,甚至可能導致失明的危機。隱形眼鏡非人人適合 應尋求專業眼科醫師診斷根據一項針對隱形眼鏡的調查研究結果顯示,女性配戴隱形眼鏡人數占比約40%,其中配戴軟式長戴型,約佔15%。但不正確的配戴隱形眼鏡及習慣反而傷害眼睛。眼科診所醫師張朝凱指出,在眼科門診中,幾乎每天都有女性患者因不當配戴隱形眼鏡而發生角膜感染,不僅影響工作更是造成了視力損害。隱形眼鏡過往多為輔助視力或治療近視時使用,但現今隱形眼鏡除了實用性質、治療性質外,更增加了美觀性質的瞳孔放大片、瞳孔變色片,讓愛美族的選擇更多元化,但隨處可以購買隱形眼鏡的環境,卻暗藏隱憂,隱形眼鏡並非人人適合配戴,配戴隱形眼需要請教專業眼科醫師,檢查包含眼球光學組織、睫狀肌麻痺劑使用或其他視覺機能診斷,相關疾病包含斜視、角膜及網膜病變或青光眼等問題,皆需要透過眼科醫師診斷與處理,呼籲應遵從專業醫師指示後配戴,避免造成眼睛傷害。眼球滋潤 應使用不含防腐劑人工淚液針對隱形眼鏡族,影響最大的是眼角膜,張朝凱醫師指出,維持眼角膜健康需要充足的氧氣供應,隱形眼鏡與角膜中間有層淚液,在每次眨眼時促成淚液交換,使含氧量高的淚液進到隱形眼鏡與角膜中,提供新鮮氧氣給角膜,但長時間配戴隱形眼鏡可能會導致淚液分泌不足,進而造成角膜缺氧而引起角膜水腫、破皮、乾眼症等併發症。因此,當配戴隱形眼鏡出現眼睛乾、澀等症狀時,建議使用不含防腐劑的人工淚液來滋潤眼球,使用不含防腐劑的人工淚液,可避免防腐劑等化學成分沉積於隱形眼鏡上,更可降低防腐劑的刺激或破壞淚膜的穩定性。愛護靈魂之窗 適度休息根據歐洲在台商務協會(ECCT)行銷委員會主席朱厄爾(Mike Jewell)指出,6成民眾喜歡邊看電視、邊滑手機,張朝凱醫師建議,民眾若需長時間使用螢幕,應規劃適度的休息時間,建議用眼40至50分鐘後就要休息10分鐘,並提醒自己多眨眼、多看遠方,一旦發生過於嚴重的乾澀或不適感時,應盡速前往眼科門診檢查。(文章授權提供/健康醫療網)
(優活健康網記者徐平/綜合報導)根據衛福部國民健康署資料顯示,近5年的小一生近視比率約22%,到了小六生竟已高達66%,罹患近視的年齡愈小,度數加深愈快,以後變成高度近視的機會就愈高,也容易發生視網膜剝離、青光眼等併發症,甚至導致失明,不得不慎。改善用眼習慣 從食物、藥膳、穴道按摩保健衛福部彰化醫院中醫師張煒東表示,不少國小學童近視持續加重,近視年齡提早的原因不外乎以下幾點,孩子大部分的時間都待在室內學習,接觸大自然的時間很少,看近距離的時間太多,看遠方的時間太少,造成近視年齡提早。戶外遠距離視野可減少眼睛肌肉緊張,最好的方法是每天白天讓小孩子在戶外玩耍1、2小時以上。1) 生活習慣/如果做不到每天長時間的戶外玩耍,只要是建立良好的用眼習慣、多看遠方的景物、避免長時間、近距離用眼,閱讀或看電視、電腦,用眼每30至50分鐘就休息10分鐘;讀書、寫功課,姿勢要端正,不要躺著或趴著,閱讀時應保持35公分以上的距離,視線與書本垂直;手機、掌上型的電動玩具儘量少玩。多吃深綠色蔬菜 搭配深海魚、雞胸或排骨2) 飲食/張煒東醫師指出,可多吃深綠色蔬菜、紅黃色蔬果、深海魚、堅果類、乳製品、全穀類等補充β–胡蘿蔔素、葉黃素、花青素、Omega–3脂肪酸,以枸杞為主的藥膳對孩童很有幫助,可以搭配一些黃耆或山藥,而食材上,以魚肉或雞胸肉或排骨皆可靈活變化,也較不容易吃膩。3) 穴道/另外,按摩眼睛周圍的穴位也可有效幫助眼睛放鬆避免近視,簡單的說,圍繞眼眶周圍的骨頭,輕觸時會有發現輕微的凹陷處,就是穴位的位置,每個穴位按摩1、2分鐘即可,1天可按摩數次,以按摩時眼睛舒服即可。
(優活健康網新聞部/綜合報導)青光眼是視力的無形殺手,由於青光眼會使視神經受損,若是不治療,會有失明的危險,至於治療方式會以藥物為先,如果藥物治療無效則可手術或雷射;眼科醫師提醒,青光眼藥物會影響到全身,對於懷孕婦女,尤其是懷胎初期3個月,應先停用,以免影響胎兒成長。 青光眼藥物會對全身造成影響根據統計,台灣40歲以上民眾,每100人就有1人罹患青光眼,由於現代人多晚婚,以致懷孕生子的年齡也不斷延後,因此一旦懷孕時罹患青光眼,就要非常注意。新竹馬偕醫院眼科主治醫師張聰麒表示,青光眼藥物會對全身造成影響,所以孕婦若是有青光眼,為免藥物影響胎兒,就會建議孕婦懷孕初期3個月,要停用青光眼藥物。 為免藥物影響胎兒 可用雷射來治療張聰麒醫師指出,孕婦停用青光眼藥物時,若是眼壓升高,也可以使用雷射來壓制眼壓,會在眼睛排水孔處雷射讓海綿組織構造收縮,進而能使眼壓降低,但是這種雷射治療方式只能維持半年左右,且目前沒有健保給付。而孕婦到了懷孕中期之後,青光眼藥物對於胎兒沒有太大影響時,再點用降青光眼的藥水。 第一線用藥beta-受體阻斷劑 兩種病人是禁忌目前青光眼第一線用藥為beta-受體阻斷劑;張聰麒醫師進一步指出,除了孕婦之外,最重要是不能用在氣喘與心律不整病人,這是絕對禁忌。其實,青光眼藥物也越來越進步,目前青光眼用藥必須每天點用,而醫界正在研發一個月點一次,或是有植入器來釋放藥物,未來就不怕會造成全身性影響,對於孕婦、氣喘或是心律不整病人也都可以使用。(文章授權提供/健康醫療網)
地址:台北市中山區長春路328號7樓之2
廣告合作:[email protected]
廣告合作:[email protected]
Copyright © www.uho.com.tw All Rights Reserved By 優活健康股份有限公司
Menu